Interdisziplinär-multimodale Schmerztherapie

Die Mehrzahl der Behandlungen bei chronischem Schmerz findet heute immer noch in den Praxen von Allgemein- und Fachärzten statt. Wenn die Behandlung der Schmerzen für beide Seiten erfolglos verläuft, beschränkt sich diese oft nur noch auf die Verordnung von Schmerzmittel oder anderen Medikamenten wie z.B. Antidepressiva. Häufig werden auch noch passive Maßnahmen der Physiotherapie eingesetzt, obwohl nachgewiesen ist, dass nur aktive physiotherapeutische Maßnahmen wirksam helfen. Die rein medizinische Diagnostik, insbesondere die apparative, hat immer noch einen hohen Stellenwert, obwohl es gerade im Schmerzbereich starke Zweifel an der Zuverlässigkeit gibt, inwiefern die z.B. durch ein Röntgengerät gefundenen körperlichen Veränderungen eine ausschlaggebende Bedeutung bei der Verursachung und Aufrechterhaltung von Schmerzen haben.
So sah der englische Schmerzforscher und Chirurg Gordon Waddelldie Notwendigkeit für eine Operation, zum Beispiel bei chronischem Rückenschmerz, bei nur 1% der Fälle. Bei unklarer Befundlage sinkt die Erfolgsquote bei OPs auf unter 40%. In nicht unerheblich vielen Fällen kommt es nicht nur zu keiner Verbesserung, sondern sogar zur Verschlimmerung der Schmerzen.
Die ersten grundlegenden Untersuchungen zur Behandlung von anhaltenden Schmerzen basierten auf Erfahrungen mit US-Soldaten des 2. Weltkrieges. Der amerikanische Anästhesist Arzt John Bonica beschrieb das Phänomen, dass Soldaten oft weniger Schmerzmittel bei großen Verletzungen einforderten als Patienten mit gleichartigen Verletzungen nach Unfällen in der Heimat. Die Erklärung: Die Soldaten waren nun nicht mehr in unmittelbarer Lebensgefahr, also „erleichtert“. Auch wurde in Ermangelung an Morphin den schwerverletzten Soldaten eine einfache Kochsalzlösung in dem Glauben gespritzt, dass dies ein Schmerzmittel sei und tatsächlich bei einigen eine vorrübergehende Schmerzlinderung bewirkte. Der Hintergrund dieses Phänomens wurde durch die „Gate-Control-Theorie“ bekannter (Gate = Tor). Ronald Melzack (Psychologe/Kanada) und Patrick D. Wall (Biologe/England) konnten 1965 nachweisen, dass der Mensch über ein körpereigenes Schmerzhemmsystem verfügt. Es befinden sich theoretisch Tore im Weg der Schmerzübertragung, die mit körpereigenem Morphin geschlossen werden können und die damit über die Wahrnehmung oder Nicht-Wahrnehmung von Schmerzen entscheiden.
In Folge dieser Forschungen bekamen jetzt auch psychologische Faktoren bei der Schmerzerklärung eine ebenso wichtige Rolle zugesprochen wie körperliche. So kommt es beispielsweise bei sehr starker gefühlsmäßiger Erregung oder bei großen Verletzungen dazu, dass die betroffene Person diese Schmerzen zunächst nicht wahrnimmt. Selbst bei gleichen operativen Eingriffen machen Patienten oft sehr unterschiedliche Angaben zur Schmerzintensität.
Stand heute: Neben körperlichen (biologischen) werden also auch geistige, gefühlsmäßige und soziale Einflüsse wirksam, die das Schmerzgeschehen reduzieren oder verstärken können. Man spricht deshalb auch vom „bio-psycho-sozialen Schmerz“. Dieser Zusammenhang machte auch eine interdisziplinäre Sicht auf den Schmerz, besonders bei chronischem Schmerz, notwendig. Eine Konsequenz daraus ist die Empfehlung, dass wenn Schmerzen trotz leitliniengerechter Behandlung länger als 4 Wochen andauern, der behandelnde Arzt auch psychosoziale Risikofaktoren per Fragebogen oder miteinbezogenen Psychotherapeuten erfassen sollte.
Schmerzen und deren Chronifizierung als Folge bio-psycho-sozialer Faktoren zu sehen veränderte auch die bisherigen Behandlungsansätze. So kam es zu einer Verlagerung von einer mehr symptomatischen Schmerzbehandlung mit dem Ziel Schmerzfreiheit zur Behandlung der durch Schmerz eingeschränkten körperlichen, psychischen und sozialen „Funktionen“. Der Orthopäde Tom G. Mayer und der Psychologe Robert J. Gatchel, beide USA, entwickelten 1985 den „Functional-Restoration-Ansatz“, der die „Funktionswiederherstellung“ - also die Stärkung der Fähigkeiten trotz Schmerzen - zum Schwerpunkt machte.
Ziele dieser „Funktionsverbesserung“ im körperlichen Bereich sind z.B. die Steigerung von Fitness, Belastungskapazität, Koordination und Körperwahrnehmung. Außerdem sollen die Patienten lernen, ihre persönlichen Belastungsgrenzen besser zu kontrollieren. Mit den psychotherapeutischen Verfahren will man die emotionale Beeinträchtigung verringern, das auf Ruhe und Schonung ausgerichtete Krankheitsverhalten sowie die Einstellungen und Befürchtungen in Bezug auf Aktivität und Arbeitsfähigkeit verändern. Besonders wichtig sind dabei die Aufklärung des Patienten und die Feststellung möglicher psychosozialer und beruflicher Belastungen.
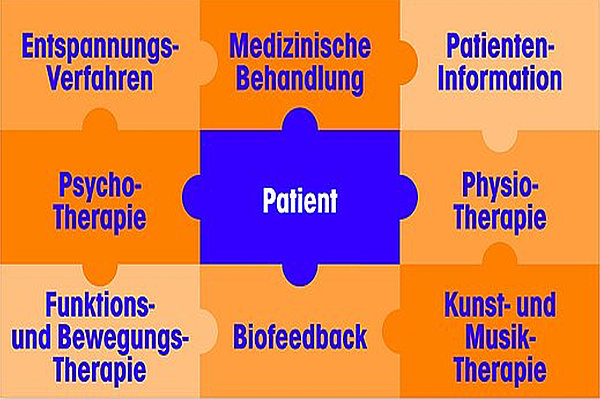
Konsequenterweise waren nun auch Behandlungsbausteine aus unterschiedlichen Fachrichtungen gefordert. So kommen, wenn möglich, bei einer „interdisziplinär-multimodalen Behandlung“ gleichzeitig auf Schmerz spezialisierte Ärzte, Psychologen, Pflegekräfte, Physio- und Sporttherapeuten, Bewegungs- und Ergotherapeuten sowie Sozialarbeiter zum Einsatz, die möglichst auch auf Schmerz spezialisierte Fortbildungen mit Abschlüssen gemacht haben sollten.

Gemäß den Empfehlungen der Deutschen Schmerzgesellschaft e.V. wird dieses Verfahren wie folgt (vom Autor verkürzt dargestellt) definiert:
Als „Interdisziplinäre Multimodale Schmerztherapie“ (IMST) wird die gleichzeitige und in der Vorgehensweise aufeinander abgestimmte Behandlung bezeichnet, in der verschiedene somatische, körperlich und psychologisch übende und psychotherapeutische Verfahren nach vorgegebenem Behandlungsplan mit unter den Therapeuten abgesprochenem Therapieziel eingebunden sind.
Die IMST kann in der Regel nur tagesklinisch oder vollstationär in Kliniken mit speziellen Abteilungen angeboten werden. Die Behandlungsdauer liegt je nach Klinik zwischen 7 Tagen und 4 Wochen. Die Deutsche Schmerzgesellschaft kommt allerdings zu der Feststellung, dass die interdisziplinär-multimodale Schmerztherapie in der Gesundheitsversorgung eher die Ausnahme darstellt. Es wurde kritisch angemerkt, dass zwar viele Behandlungsstätten mit einer „Interdisziplinär-multimodalen Schmerztherapie“ werben, aber festzustellen war, dass sich die Angebote in der geforderten Qualität erheblich unterschieden. Durch das Fehlen ambulanter IMST-Angebote ist die flächendeckende Versorgung chronisch schmerzkranker Patienten derzeit nicht möglich.
Wann sollte an eine IMST-Behandlung gedacht werden:
- Wenn eine begonnene fach-/hausärztliche Behandlung nicht zur adäquaten Schmerzreduktion geführt hat.
- Bei zunehmender Schmerzverstärkung und Ausbreitung der Schmerzen.
- Sobald die Schmerzen beginnen, den Alltag, die Arbeitsfähigkeit und das soziale Leben des Patienten einzuschränken.
Fazit
Die Interdisziplinäre Multimodale Schmerztherapie (IMST) ist der Goldstandard der Therapie von Patienten mit schweren chronischen Schmerzen. Die Therapie ist national und international anerkannt.